DIAGNOSI E TERAPIA INFERTILITA’ MASCHILE
 Tradizionalmente l’infertilità è stata definita come l’incapacità di ottenere il concepimento dopo un anno di rapporti sessuali non protetti. Tuttavia, dato che è un numero sempre maggiore di copie posticipa la procreazione aumenta più avanzata, può essere appropriato iniziare la valutazione di entrambi i partner in una fase più precoce. La fertilità femminile si riduce con l’aumentare dell’età, in particolare dopo i 35 anni. Il fattore maschile da solo é responsabile del 20% dei casi di infertilità, mentre uno ulteriore 30% dei casi è dovuto a fattori maschili e femminili combinarti. Negli ultimi anni i progressi tecnologici hanno modificato di molto la pratica dell’infertilità maschile. Uomini che solo pochi anni fa venivano definiti sterili sono oggi in grado di generare figli biologici. Il ricorso alla sola procreazione medica assistita può essere errato perché sottopone la donna a interventi medici trascurando la possibilità di correggere eventuali problematiche maschili, oppure trascurando stati potenzialmente pericolosi per la vita dell’uomo come il cancro dei testicoli oppure anomalie ormonali ed ha ancora anomalie genetiche che potrebbero essere trasmesse ai figli. Del resto una corretta diagnosi della problematica maschile nella infertilità di coppia può aumentare il tasso di successi nell’ambito delle tecniche di procreazione medica assistita.
Tradizionalmente l’infertilità è stata definita come l’incapacità di ottenere il concepimento dopo un anno di rapporti sessuali non protetti. Tuttavia, dato che è un numero sempre maggiore di copie posticipa la procreazione aumenta più avanzata, può essere appropriato iniziare la valutazione di entrambi i partner in una fase più precoce. La fertilità femminile si riduce con l’aumentare dell’età, in particolare dopo i 35 anni. Il fattore maschile da solo é responsabile del 20% dei casi di infertilità, mentre uno ulteriore 30% dei casi è dovuto a fattori maschili e femminili combinarti. Negli ultimi anni i progressi tecnologici hanno modificato di molto la pratica dell’infertilità maschile. Uomini che solo pochi anni fa venivano definiti sterili sono oggi in grado di generare figli biologici. Il ricorso alla sola procreazione medica assistita può essere errato perché sottopone la donna a interventi medici trascurando la possibilità di correggere eventuali problematiche maschili, oppure trascurando stati potenzialmente pericolosi per la vita dell’uomo come il cancro dei testicoli oppure anomalie ormonali ed ha ancora anomalie genetiche che potrebbero essere trasmesse ai figli. Del resto una corretta diagnosi della problematica maschile nella infertilità di coppia può aumentare il tasso di successi nell’ambito delle tecniche di procreazione medica assistita.
L’approccio clinico iniziale al paziente con infertilita involontaria di coppia verterà verso una adeguata ed accurata anamnesi generale ed in particolare andrologica orientata alla ricerca di eventuali patologie che possano giustificare l’ipofertilitá. (visita medica uro-andrologica).
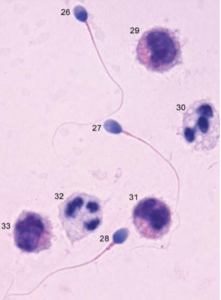
L’esame standard del liquidò seminale o spermiogramma, è un esame di primo livello che rappresenta il punto di partenza per l’impostazione diagnostica e per valutare la risposta alle terapie andrologiche, esso, in senso stretto, non costituisce però una misura della fertilità dell’uomo. Non sempre alterazioni dei parametri seminali condizioni patologiche, ma spesso esprimono una fisiologica variabilità individuale.
Il liquido seminale é formato da una componente cellulare (spermatozoi ed altre cellule ) e da una componente fluida (proteine, aminoacidi, zuccheri, sali minerali ed una miriade di altre sostanze), esso è costituito per il 60% dalle dai fluidi delle vescichette seminali, per il 30% dalla prostata mentre il restante 10% è prodotto dall’epididimo dall’ampolla deferenziale e dalle ghiandole periuretrali. Di conseguenza patologie a carico dei testicoli o della prostata o delle vescichette seminali possono comportare un liquidò seminale patologico. Pertanto é di fondamentale importanza che l’esame del liquido seminale sia il più accurato possibile e venga condotto da personale di lunga esperienza ed altamente qualificato. Lo spermiogramma poco accurato fornirà al clinico poche informazioni sullo stato di salute dei testicoli e delle ghiandole annesse del maschio infertile.
La corretta interpretazione dei risultati dello spermiogramma (componente cellulare e liquida) ed eventualemente gli esami seminali di secondo livello aiutano l’andrologo a valutare non solo la potenziale fertilità dell’uomo ma anche lo stato di salute del suo apparato riproduttivo.
“è doveroso ricordare che la visita medica rappresenta il solo strumento diagnostico per un corretto ed efficace trattamento terapeutico. I consigli forniti in questo sito devono essere intesi semplicemente come suggerimenti di comportamento, ma non sostituiscono in alcun modo la visita medica”